Почему не происходит имплантация эмбриона. Имплантация эмбриона после эко, признаки
У каждой четвертой женщины возникают определенные проблемы с деторождением: одним на протяжении долгого времени не удается зачать, другие не могут выносить.
Самопроизвольный выкидыш способен привести к глубочайшей депрессии. Чтобы этого не случилось, следует помнить, что главное - вера в успех. И, конечно, помощь медиков.
ТИПОЛОГИЯ ПОТЕРЬ.
Случай, который не повторится.
Четверть всех самопроизвольных абортов происходит до 8-й недели беременности из-за хромосомных отклонений у плода {к примеру, синдром Дауна}. Среди других причин, вызывающих так называемый случайный, единичный выкидыш, - инфекционные заболевания {краснуха, ветрянка}, высокая температура, причиняющая вред плаценте, временный гормональный дефицит или агрессивные внешние воздействия, такие как химическое отравление, слишком горячая ванна, анестезия.
После такого действительно случайного прерывания беременности врачи не назначают специального лечения, только психотерапевтическое и общеукрепляющее. У 70 % пар вскоре появляются совершенно здоровые дети.
Привычный выкидыш.
Как правило, причиной привычного выкидыша служит дефицит блокирующих антител в организме матери. Наша иммунная система запрограммирована на уничтожение чужеродных элементов, например раковых клеток. Но во время беременности в организме женщины появляются специфические блокирующие антитела. Они «отключают» эту «систему уничтожения», для того чтобы зародыш мог свободно развиваться. Если не вырабатывается достаточно антител, плод воспринимается как чужеродный объект и отторгается.
Уровень антител можно определить с помощью анализа крови. В некоторых случаях применяют инъекции белых телец, полученных из крови отца, которые помогают организму будущей мамы производить нужное количество антител, блокирующих атаку на эмбрион. Через 2 недели после процедуры беременной делают еще один анализ крови. В половине случаев уровень антител становится нормальным и другого лечения не требуется. Если анализ показывает, что желаемый результат не достигнут, инъекции делают еще 2 раза. Такое лечение помогает в 80 % случаев.
Кровяные сгустки в плаценте.
Еще одно препятствие внутриутробной жизни будущего ребенка - антифосфолипидный синдром {АФС}, когда в организме образуются антитела, запускающие процесс формирования маленьких кровяных сгустков.
В целом сгустки абсолютно безвредны, однако, если один из них окажется в плаценте, выкидыш неизбежен. Синдром был открыт в 1983 г. и диагностируется по анализу крови.
АФС - распространенная проблема второго и третьего триместров беременности, так как для того чтобы сгустки обосновались в плаценте, требуется несколько месяцев. В 75–80 % случаев АФС лечится доступными средствами, и беременность протекает без осложнений.
Чтобы несколько разжижать кровь, врачи прописывают пациенткам с угрозой выкидыша малые дозы детского аспирина, понижающего свертываемость. Эксперты уверены, что детский аспирин не вредит плоду, в то время как «взрослый» {высокой концентрации} может быть опасен.
Если у женщины высокий уровень антител, ей назначают гепарин {сильное средство против свертываемости крови} на все время беременности.
Клетки-убийцы.
Их присутствие также отчетливо прослеживается по анализу крови. Эти клетки в рамках обычной жизни приносят пользу, воюя с раком и вирусными инфекциями. Но иногда они начинают активно бороться со здоровыми, нормальными клетками, в том числе теми, из которых состоит эмбрион, принимаемый за инородное тело. Для лечения используется венозный иммуноглобулин - антитело, возникающее в организме в ответ на инфекцию. Он снижает агрессию клетки-убийцы. До 80 % женщин, прибегнувших к такому лечению, смогли выносить ребенка.
Гормональный дисбаланс.
Самое распространенное гормональное расстройство - недостаточность лютеиновой фазы {НЛФ}. В то время как яйцеклетка выходит из яичника, гормоны «готовят» организм к беременности. При НЛФ уровень прогестерона - гормона, который помогает оплодотворенной яйцеклетке внедриться в матку, - низкий. Поэтому яйцеклетка не может закрепиться основательно, что вызывает ранние выкидыши {иногда через две недели после оплодотворения, когда большинство забеременевших даже не подозревают о своем счастье}. НЛФ лечится препаратами с высоким уровнем эстрогенов и прогестерона или прогестероновыми инъекциями.
СВЕТЛАНА ЛЕБЕДЬ, к. м. н., акушер-гинеколог, старший продакт-менеджер по гинекологическим препаратам представительства компании «Шеринг АГ» в Москве:
«Женщины с привычным выкидышем довольно часто страдают ожирением. Это следствие не переедания или недостаточной физической активности, а нейроэндокринных нарушений. Известно, что жировая ткань содержит ферменты, участвующие в обмене половых гормонов, и соответствующие рецепторы. Крайне важно для таких женщин сбалансированное питание.
Сжиганию жира способствуют систематические тренировки: быстрая ходьба, легкий бег, аэробика с нагрузкой средней интенсивности. К сожалению, жировые отложения в области живота, характерные для женщин с привычным невынашиванием беременности, с большим трудом поддаются коррекции, поэтому нередко необходимы дополнительные силовые упражнения на косые мышцы живота.
Большинство таких женщин находятся в состоянии повышенного психологического напряжения, страдают депрессией или тревожными расстройствами. После занятий спортом улучшается настроение, появляется прилив сил и энергии, что способствует формированию позитивного взгляда в будущее».
Другие причины.
Ряд некоторых анатомических недостатков женской репродуктивной системы - пороки развития матки {например, гипоплазия, седловидная деформация, перегородки} - исправляются хирургическим путем.
Болезнетворные бактерии, живущие в вагинальной микрофлоре, подавляются антибиотиками {эритромицин во время беременности, тетрациклин - до}. Хронические болезни, такие как сахарный диабет или артериальная гипертензия, также являются фактором риска самопроизвольного выкидыша. Серьезной проблемой могут стать генетические нарушения у кого-либо из партнеров, с которыми ранее никогда не приходилось сталкиваться.
Заживление душевных ран в связи с потерей плода может стать мучительным и долгим процессом, если окружающие не проявят достаточно такта и внимания
С верой в победу.
Принято молчать о том, что случился выкидыш, а это никак не способствует «заживлению ран». Тем, кто так мечтал о счастье материнства, часто бывает не с кем поговорить о своем горе. Почему «естественный отбор» коснулся именно вас?
Будут ли дальнейшие попытки успешными? Эти вопросы терзают несостоявшихся родителей. Безусловно, если задаться целью, можно выйти из состояния депрессии или не допускать ее наступления. Друзьям, близким и самим супругам для восстановления душевного равновесия следует воспользоваться советами профессиональных психологов и врачей.
Долой шоры! Традиционно считается, что факт беременности нужно держать под строжайшим секретом первые несколько месяцев, особенно если первый опыт закончился неудачно. Этот обычай чреват тем, что вы мысленно притягиваете к событию негативную энергию.
Делитесь радостью будущего материнства спокойно и без особых опасений. Это избавит вас от тревоги и настроит на оптимистический лад. В то же время не стоит привлекать к себе излишнего внимания. В доброжелательной атмосфере, но без лишнего ажиотажа вы будете чувствовать себя естественно.
Восстановите силу духа. В то время как тело женщины уже готово к новой беременности, психологически она часто «не догоняет» свою физиологию. Выкидыш - большое горе, почти такое же, как гибель уже родившегося ребенка. Лучше не форсировать следующее зачатие, пока не зажили душевные раны. Необходимо почувствовать жажду новой жизни не вопреки смерти, а во имя любви.
Побольше такта. Если вы узнали, что у кого-то из ваших близких случился выкидыш, забудьте все стандартные формы соболезнования. Выражайте сочувствие какой-либо конкретной помощью. Сделать все, что вы сможете, - именно об этом стоит позаботиться. Активность и здоровый образ жизни заставят поверить в дальнейший успех. Тоску развеят путешествия, познание окружающего мира, радость общения.
Объедините свои усилия. Стесняться страданий ни к чему.
Часто супружеские пары много фантазируют по поводу будущего ребенка, им кажется, что он уже родился и вырос у них на глазах, - и этим людям приходится тяжелее всего. Такая потеря - испытание для семьи. Когда два человека горюют вместе, им трудно поддерживать друг друга. Стоит поискать помощи на стороне. Вы можете без труда встретить подобных вам - например, познакомиться в больнице или на форуме в Интернете, посвященном материнству и трудностям деторождения. В любом случае вы не останетесь один на один со своей бедой.
Вопреки представлениям многих, физические нагрузки не могут стать причиной выкидыша. Напротив, иногда они помогают стать матерью.
РАДИ ПРАВА БЫТЬ МАМОЙ
Бегом за ребенком.
Оксана с мужем были в восторге, когда она забеременела. Но УЗИ показало, что плод мертв. Через 6 месяцев она вновь ждала ребенка. «Но я даже не надеялась, считая, что не способна выносить. И в самом деле, на 8-й неделе беременность прервалась. Я была разбита, плохо спала, мало ела и выглядела ужасно. И тогда я узнала о клинике бега: быстрый бег там чередуют с ходьбой. Я решила попробовать. Постепенно я начала получать удовольствие от занятий и от своего тела.
Я стала стройнее. Однажды я пробежала очень много, даже не заметив легкой тошноты. Но месячные задерживались, и я купила тест на беременность. Он дал положительный результат! Я старалась сохранять присутствие духа. Началась новая жизнь, и в ней было место нормальной беременности и рождению ребенка. Первое УЗИ показало слабое сердцебиение. В связи с риском выкидыша доктор запретил бегать. Но я продолжала ходить - очень быстро. В апреле ребенок появился на свет. Занятия помогли мне выносить и родить! Я уверена, что мой драгоценный мальчик - результат любви к бегу».
ХОТИМ ДЕТЕЙ!
Катя, 30 лет, испытывала трудности с зачатием. В 1991 г. она забеременела, на 8-й неделе УЗИ показало, что сердцебиение плода не прослушивается. Через год Катя вновь забеременела - на этот раз двойней. Каждый раз, отправляясь на УЗИ, она подавляла чувство тревоги. На 10-й неделе один из двойняшек умер и был поглощен плацентой, что случается крайне редко. На 16-й неделе сердце второго остановилось, и сделали искусственное прерывание.
Екатерина с мужем были непреклонны. «Мне рекомендовали подождать два полных менструальных цикла. Но эмоционально требуется гораздо больше времени...» Анализы показали, что Кате необходимо специальное лечение - курс инъекций. За 3 месяца она получила две порции белых телец мужа. Вскоре она родила сына, а потом, без дополнительной терапии, - близнецов. Сейчас Катя носит четвертого ребенка: «Прививки ли повлияли или это случилось само по себе? Не знаю...».
Для того чтобы очередная попытка была успешной, будущим родителям необходимо полностью восстановить физическое и эмоциональное здоровье.
Оплодотворение in vitro - сложная многоэтапная процедура, завершающей стадией которой является имплантация эмбрионов в матку. Далее наступает время для имплантации, то есть прикрепления оплодотворенной в лабораторных условиях яйцеклетки к подготовленному лекарственными препаратами эндометрию. О важности данного процесса и о его особенностях при ЭКО и пойдет речь в этой статье.
Сроки имплантации эмбриона после ЭКО
При зачатии в естественных условиях оплодотворенная в маточной трубе яйцеклетка опускается в полость матки, где и происходит ее прикрепление. От момента зачатия до прикрепления эмбриона проходит от недели до 10 суток. Сам процесс внедрения протекает 40 часов.Иногда указанные выше сроки могут смещаться, в этом случае говорят о ранней и поздней имплантации.
Имплантация называется ранней, когда внедрение зародыша в матку имеет место на 6-7 день после овуляции. Такое встречается редко, так как в это время эндометрий еще недостаточно подготовлен к имплантации.
Поздняя имплантация протекает на 10-е сутки после момента оплодотворения. Процесс имплантации занимает до 3 суток.
После ЭКО, как правило, имеет место поздняя имплантация. Данный вид имплантации является благоприятным для оплодотворения в искусственно созданных условиях.
Имплантация эмбриона после ЭКО: признаки, симптомы и ощущения
После подсадки эмбрионов женщина с волнением ждет первых признаков того, что все прошло благополучно и эмбрион успешно внедрился в маточную полость. Действительно, этот этап чрезвычайно ответственный, ведь от него во многом зависит исход беременности.
Главными субъективными критериями произошедшей имплантации являются:
- небольшие бежевые или розовые выделения. Дело в том, что эмбрион в процессе имплантации разрушает эндометрий, содержащий большое количество кровеносных сосудов. Если имплантация происходит активно, могут появиться выделения;
- незначительные ноющие или тянущие боли внизу живота подобные менструальным;
- чувство тошноты или изменение вкуса. Чаще всего - привкус металла во рту;
- появление субфебрильной температуры, которая колеблется в пределах 37,0 - 37,2 0 С и редко поднимается выше;
- общие симптомы в виде слабости, головокружения, чувства раздражительности, повышенной возбудимости.
При любых отклонениях от нормы при наличии кровянистых выделений из половых путей или болей внизу живота после ЭКО необходимо проконсультироваться с лечащим врачом, чтобы исключить развитие патологии или угрожающего самопроизвольного выкидыша.
Клинически подтвержденной считается беременность :
- при возрастании , исследование на который проводят спустя 14 дней;
- при высоких показателях базальной температуры. Подробнее об ;
- по результатам УЗИ, которое выполняют на 5-е сутки после подсадки эмбрионов, а затем через 10 дней для динамического наблюдения за развитием плода.
Почему не происходит имплантация эмбриона после ЭКО

Для того чтобы понять причины, по которым имплантация могла не произойти, следует понять, какие условия должны быть соблюдены для благополучного прикрепления эмбриона. Итак, успешная имплантация происходит тогда, когда:
- толщина эндометрия не более 13 мм;
- прогестерон в сыворотке крови находится в пределах нормы;
- в эндометрии достаточное количество питательных веществ.
Отсутствие имплантации при ЭКО может быть вызвано:
- генетическими дефектами со стороны эмбриона;
- патологическим состоянием эндометрия;
- врожденными пороками развития эмбриона;
- наличием толстой блестящей оболочки яйцеклетки, что препятствует прикреплению ее в полости матки.
Даже при отсутствии положительного результата не стоит отчаиваться, ведь одна неудача - это не приговор. Каждый случай требует тщательного медицинского анализа, после которого процедура ЭКО может быть проведена повторно.
Можно ли улучшить имплантацию эмбриона при ЭКО
Вопрос о том, может ли женщина своими действиями помочь эмбриону внедриться в маточную полость, интересует многих будущих мам. Безусловно, сам процесс обоснования зародыша в матке является физиологичным, однако определенное поведение женщины может как поспособствовать его удачному завершению, так и спровоцировать осложнения. Вот простые правила, которые помогут снизить риск неудачи:
- ограничение физических нагрузок;
- половой покой;
- отсутствие стрессовых ситуаций;
- отсутствие переохлаждения;
- исключение лекарственных средств, если только они не были назначены врачом;
- отсутствие тепловых воздействий на организм, таких как баня, сауна, ванна;
- соблюдение режима труда и отдыха.
Эти правила справедливы для всего периода роста и развития малыша в утробе, но особую осторожность следует проявлять первые 10-12 дней после подсадки. В это время следует больше лежать, по возможности исключить любой труд, в том числе, приготовление пищи, уборку, стирку, глажку и т.д. Время за ноутбуком и планшетом должно быть сведено к минимуму. Помните, что после подсадки женщина уже не одна, и, в том числе, от ее действий зависит, сможет ли зародыш вырасти в здорового полноценного малыша и получить ту порцию ласки и любви, которую готовы ему дать родители.
Оплодотворенная яйцеклетка проделывает сложный путь, чтобы попасть в матку – место, где она будет развиваться весь период беременности. В матку яйцеклетка попадает на стадии бластоцисты. Бластоциста представляет собой шарик, наполненный жидкостью. Внешний слой бластоцисты со временем разрастется в плаценту, а клетки внутри и станут эмбрионом. Теперь ей предстоит пройти процесс имплантации, что значит прикрепление эмбриона к матке. Именно после завершения имплантации беременность считается наступившей.
Сроки имплантации эмбриона
Попав в матку, зародыш несколько дней находится в свободном плавании, а затем начинается непосредственно процесс имплантации. Так называемое окно имплантации наступает на 6-8 сутки после овуляции. Сама имплантация эмбриона в стенку матки происходит на 5-10 сутки после оплодотворения. Эмбрион должен полностью срастись с организмом мамы. В среднем, эмбриону нужно примерно 13 дней, чтобы прочно укрепиться в матке. В период когда эмбрион прикрепляется к матке, у женщины могут выделяться незначительные кровянистые выделения. Это связано с прикреплением эмбриона к матке. Весь этот период существует высокая вероятность выкидыша.
Для удачного зачатия в организме женщины должны совпасть окно имплантации, готовность матки к тому, чтобы принять эмбрион, и наличие яйцеклетки, достигшей стадии бластоцисты. После того как бластоциста прикрепилась, формирование эмбриона напрямую зависит от организма матери. Теперь они имеют очень тесную связь друг с другом.
Почему не происходит имплантация эмбриона?
Как известно, около 40% бластоцистов, которые удачно вошли в матку, не имплантируются. Одной из причин того, что эмбрион отвергается, является нарушения в эндометрии – так называемой оболочке матки. Эта оболочка может быть недостаточно питательна для бластоциста. Или же она имеет какие-либо отклонения. Очень часто причиной нарушений в эндометрии является аборт. В результате таких отклонений происходят выкидыши. В этом случае многие женщины даже не догадываются о зачатии, ведь оплодотворенная яйцеклетка выходит с очередными месячными.
Классификация эмбрионов
Классификацию эмбрионов применяют клиники, которые занимаются искусственным оплодотворением ЭКО. У каждой клиники своя классификация. Однако наиболее распространенная из них – цифро-буквенная классификация.
В классификации оценивают в основном качество и внешний вид эмбриона. Основная характеристика в классификации эмбрионов на 2 и 3 день развития – это количество клеток, а также их качество.
Качественный эмбрион должен содержать следующее количество клеток:
- на 2 сутки – от 2 до 6 клеток;
- на 3 сутки – от 4 до 10 клеток;
- на 4 сутки – более 8 клеток.
Цифры в классификации указывают размер бластоцисты, а также стадию экспансии. Различают от 1 до 6 стадии. В некоторых клиниках цифрами указываю также количество клеток.
Первая буква, используемая в классификации, указывает на качество внутренней массы клетки, из которой и развивается эмбрион. Принято различать следующие стадии – A,B,C,D, из которых A наиболее благоприятная.
Вторая буква указывает на качество трофобласта – это внешний слой бластоцисты. Именно этот слой 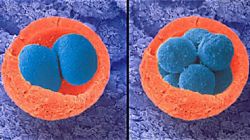 отвечает за имплантацию эмбриона в стенку матки. Здесь также выделяют четыре стадии – A,B,C,D, где A указывает на наилучшее состояние трофобласта.
отвечает за имплантацию эмбриона в стенку матки. Здесь также выделяют четыре стадии – A,B,C,D, где A указывает на наилучшее состояние трофобласта.
Используя классификацию эмбрионов, центры искусственного оплодотворения определяют именно ту клетку, которая способна наилучшим образом прикрепиться к эпителию матки. Именно из нее впоследствии разовьется здоровый и полноценный эмбрион. После завершения процесса имплантации, начинается активный процесс роста эмбриона внутри мамы.




