Многоплодная беременность после эко. Двойня после ЭКО: все плюсы и минусы «двойного успеха.
Причины и вероятность рождения двойняшек при ЭКО Для повышения эффективности процедуры ЭКО (экстракорпорального оплодотворения), а иногда и просто для индукции овуляции при ановуляторных формах бесплодия, приходится прибегать к гормональной стимуляции, в результате которой получается не одна, а несколько яйцеклеток.
После оплодотворения in vitro получается несколько эмбрионов. При переносе в матку двух эмбрионов можно получить разнояйцевых близнецов.
Вероятность того, что родится двойня после ЭКО, достаточно велика, и это является одной из причин недовольства результатами процедуры.
Вынашивание, рождение и первые этапы жизни таких детей, как правило, имеют сложности.
Немного статистики. При переносе двух эмбрионов (в развитых странах это количество определяется законодательно, как и во многих уважающих свою репутацию клиниках России), процент наступления беременности составляет 40-45%, при переносе одного эмбриона 35-38%. При этом шанс, что родятся после ЭКО двойняшки в первом случае составляет 32%. Во втором случае риск, что будет зачата по итогам ЭКО двойня, равен всего 0,8%.
Эти данные подтверждаются многими авторами. Таким образом, некоторое снижение процента наступления беременности при переносе одного эмбриона компенсируется получением одноплодной физиологической беременности. И именно это является основной задачей ВРТ.
Применение в ВитроКлиник европейского стандарта по ограничению числа переносимых эмбрионов, позволяет максимально снизить риск получения многоплодной беременности.Если всё достаточно понятно с разнояйцевыми близнецами, то не всё так просто с монозиготными двойнями или, ещё реже, тройнями после ЭКО. Это действительно, редкая ситуация. И, тем не менее, статистика рождения таких детей показывает увеличение с 0,42% (в общей популяции) до 1,2- 8,9% (по разным авторам) после применения ВРТ.
Многие авторы показывают связь увеличения рождения монозиготных близнецов (МЗБ) с условиями культивирования и различными манипуляциями с эмбрионами. Действительно, первые дни, даже часы развития очень уязвимы, и нахождение эмбрионов в достаточно стрессовых условиях не может не отражаться на их дальнейшей судьбе. Поэтому большинство авторов предполагают связь между длительностью культивирования и появлением МЗБ.
 Перенос на третий день по сравнению с расширенным культивированием (пятыми сутками) давал более высокий процент рождения МЗБ. Авторы обнаружили 4 случая МЗБ (1.57%) при переносе бластоцист. При этом в результатах указывалось, что процент наступления беременности на 5 сутки составил 67,8 по сравнению с 36% переноса на 3 сутки, и отмечалось, что, учитывая такие результаты, таким повышением процента МЗБ можно и пренебречь.
Перенос на третий день по сравнению с расширенным культивированием (пятыми сутками) давал более высокий процент рождения МЗБ. Авторы обнаружили 4 случая МЗБ (1.57%) при переносе бластоцист. При этом в результатах указывалось, что процент наступления беременности на 5 сутки составил 67,8 по сравнению с 36% переноса на 3 сутки, и отмечалось, что, учитывая такие результаты, таким повышением процента МЗБ можно и пренебречь.
Некоторые авторы показывали более высокий риск рождения МЗБ, если перенесенные бластоцисты были получены после ИКСИ , вспомогательного хетчинга или проведения ПГД (преимплантационной генетической диагностики).
Все эти процедуры приводят к образованию отверстия в оболочке эмбриона, что может влиять на целостность ВКМ, но почему же тогда у всех пациентов после ИКСИ, хетчинга и ПГД не рождаются МЗБ, но при этом они могут случаться в классических вариантах ЭКО, не предполагающих манипуляции с оболочками эмбриона. Более того увеличение МЗБ отмечается и при проведении процедуры искусственной инсеминации, которая вообще не предполагает этап культивирования эмбрионов in vitro.
Другие авторы утверждают, что сама овариальная стимуляция может приводить к увеличению рождения МЗБ. Эффект увеличения МЗБ был обнаружен при отмене оральных контрацептивов и наступлении беременности в первые 3 месяца. В некоторых работах отмечается влияние кломифенцитрата на уровень МЗБ. Еще в 1987 году были проведены работы, указывающие на то, что искусственная индукция овуляции может быть первым биологическим механизмом, влияющим на появление МЗБ.
Таким образом, практически все авторы сходятся во мнении, что этиология появления МЗБ больше связана с применением гонадотропинов в практике ВРТ, чем с лабораторными условиями культивирования и микроманипуляциями с эмбрионами.
В заключении надо сказать, что многолетний опыт рождения детей после методов ВРТ не прояснил окончательно причины появления монозиготных близнецов. Рождение ребенка - это чудо, а появление близнецов, тем более похожих друг на друга как две капли воды, чудо вдвойне, ведь «чудом» мы называем все, чему не можем подободрать четкого объяснения.
Наши специалисты
О том, как вести себя во время многоплодной беременности и родов, корреспонденту журнала «Женское здоровье» (6/2000) рассказывает акушер-гинеколог Кировского родильного дома 24 Инна Львовна КОСЫГИНА.
6-12 месяцев
отсутствия беременности –
повод обратиться к врачу.
50/50 – соотношение
мужского и женского
факторов бесплодия
в паре. Клиника МАМА
успешно преодолевает
самые сложные случаи
мужского, женского и
сочетанного бесплодия.
Мы уже помогли 5586
мужчин и женщин!
«
Бесплодие – не приговор!
Это знак того, что этой паре,этой семье нужна помощь,
чтобы стать родителями.
И они ими обязательно
становятся! Главное – вовремя
прийти к врачу, сохранить
время, силы для беременности,
родов и воспитания детей! » Виктория Залетова главный врач Клиники МАМА
«Полный цикл»
ЭКО в Клинике МАМА:
- обследование;
- получение клеток;
- оплодотворение;
- диагностика беременности;
- поддержка беременности!
пар в России нуждаются в лечении методом ЭКО.
Частота наступления беременности
в Клинике МАМА.
малышей уже родились
в результате лечения в Клинике МАМА!
Если вы хотите оценить свои репродуктивные возможности или уже нуждаетесь в лечении – приходите в Клинику МАМА! Мы помогаем!
О том, как вести себя во время многоплодной беременности и родов, корреспонденту журнала "Женское здоровье«рассказывает акушер-гинеколог Кировского родильного дома 24 Инна Львовна КОСЫГИНА:
— Двойня или целых три младенца... Как часто происходит такое чудо и что влияет на то, что в материнской утробе развивается не один, а два или несколько зародышей?
— На сегодняшний день рождение близнецов приходится один раз на сорок, тогда как раньше — на пятьдесят родов, а по статистике, которую ведут на Западе, считается, что две семьи из ста ожидает «двойное» счастье. В начале 80-х только одна беременная из сотни могла рассчитывать на такую радость. Объясняется это следующими причинами: во-первых, сегодня все больше и больше женщин откладывают рождение детей на более поздние сроки. А с возрастом в их крови увеличивается концентрация такого гормона, как FSH, который стимулирует созревание яйцеклетки. Таким образом, одновременно могут сразу созреть несколько готовых к оплодотворению яйцеклеток. Во-вторых, если женщина не может забеременеть естественным путем, она обращается в репродуктивные центры, где проходит курс гормональной терапии, при которой также зачастую происходит созревание нескольких яйцеклеток.
Есть еще один очень интересный момент: близнецы могут зарождаться двумя путями: либо оплодотворенное яйцо делится на очень ранней стадии, либо происходит оплодотворение сразу двух яйцеклеток. В первом случае близнецов называют однояйцевыми, и вероятность рождения их составляет приблизительно 25 из 100 двойняшек, тогда как остальные 75 являются двуяйцевыми близнецами и порою похожи друг на друга не больше чем обычные брат и сестра.
— Когда женщина может узнать о том, что у нее родится не один ребенок?
— Еще не так давно — лет 25 назад — о том, что родится не один, а несколько младенцев, могли узнать только в родах или не раньше 20-й недели беременности. Сегодняшние будущие мамы могут узнать о том, скольких детишек ждать, уже на 7-10-й неделе беременности: прослушивание сердечного тона и ультразвук позволяют это сделать.
— Ведение беременности женщины, которая носит под сердцем нескольких младенцев, отличается от наблюдения за беременной с «обычным» количеством младенцев?
— Безусловно. Как только врач женской консультации определит, что будущая мама ждет двойню, а то и тройню, он зачисляет ее в категорию беременных с повышенной степенью риска. В отличие от той женщины, которая беременна одним ребенком, беременная двойней должна будет проходить больше профилактических осмотров: после 20 недель — раз в две недели и каждую неделю — после 30 недель.
— Чем вообще отличается беременность несколькими детьми?
— У женщин, беременных больше чем одним ребенком, более высок риск появления токсикоза как на ранних стадиях, так и после 20-й недели. Уровень гормонов в крови значительно выше, чем при обычной беременности, и потому многоплодные матери чаще подвержены утренней тошноте. Кроме того, велика вероятность варикозного расширения вен из-за увеличения веса, а нагрузка на сердечную мышцу увеличивается в три-четыре раза. Гораздо чаще, чем при одноплодной беременности, будущие мамы нескольких детей страдают от дефицита железа.
— Конечно. Во-первых, им необходимо помнить о дополнительном питании. Дело в том, что в случае ожидания близнецов объем желудка будущей матери уменьшается из-за сдавливания его растянувшейся маткой. По этой причине следует разделить приемы пищи на шесть небольших порций, которые будут включать в себя ценные для организма беременной продукты.
Кроме того, обычная доза нужных веществ умножается, если вы ждете двойню, на два, на три, — если тройню, и так далее. Например, чтобы «выполнить» ежедневную норму по кальцию, которая при обычной беременности составляет 1,280-1,300 мг в день, а это приблизительно 200 мл обезжиренного молока или 110 г лосося с костями из банки, нужно умножить 200 мл молока или 110 г рыбы на два. Получается, что маме, ожидающей двойню, нужно в течение дня съесть либо 220 г лосося или же выпить 400 мл молока.
И еще несколько советов, касающихся непосредственно питания.
Поскольку беременная испытывает дефицит железа, ей следует не только принимать содержащие его препараты, прописанные врачом, но и пополнять организм железом естественным путем. Вот продукты, которые содержат его в большом количестве: каши, говядина, печень и другие субпродукты, сардины, репа, артишоки, дыни, картофель, запеченный в мундире, шпинат, соевая фасоль, патока, сушеные овощи. А по той причине, что сосуды перегружены, следует употреблять ежедневно еще и витамин С.
Чтобы получить нужную дозу витамина С в день, нужно съедать хотя бы два из следующих продуктов: 1 грейпфрут, 1 стакан грейпфрутового сока, три средних апельсина, один плод манго, два больших помидора, 100 г овощного сока, один сладкий перец, полкружки вареной цветной капусты.
И скорее всего врач выпишет вам фолиевую кислоту в таблетках или в витаминных комплексах, поскольку она необходима для нормального роста тканей.
Следует учитывать и то, что будущей маме двойни нужен дополнительный отдых: привлеките к домашней работе мужа и других домочадцев, вместо того, чтобы часами стоять у плиты, покупайте мороженые овощи, качественные полуфабрикаты.
При первой же возможности (не менее 2-3 часов в день) занимайте положение полулежа и кладите ноги на возвышение, чтобы снять напряжение и давление с шейки матки. Возможно, имеет смысл уйти в декрет раньше, чем при обычной беременности, или даже на некоторое время оставить работу.
Чрезмерная подвижность и физическая нагрузка вредны, и, пожалуй, единственный безопасный вид спорта в данном состоянии — это плавание и то исключительно после консультации с врачом. По этой же причине будьте осторожны с курсами по подготовке к родам, избегайте тех, где очень активно занимаются дородовой гимнастикой.
— Правда ли, что многоплодная беременность, как правило, заканчивается преждевременными родами, и можно ли от этого застраховаться?
— Действительно, двойная, а то и тройная нагрузка на матку нередко приводит к тому, что раньше времени начинает раскрываться маточный зев и начинаются схватки.
Именно по этой причине большая часть близнецов рождается раньше срока — где-то после 37-й недели и только 10% близнецов «выдерживают» до положенных 40 недель. И главная задача врача, который ведет такую беременную, — «удержать» младенцев в материнском чреве как можно дольше.
Так, например, если существует угроза преждевременного раскрытия маточного зева, на него накладывается шов или надевается на шейку матки специальное мягкое силиконовое кольцо. Удаляют их незадолго до родов. При необходимости женщину отправляют в стационар под постоянное наблюдение, а преждевременные схватки стараются купировать медикаментозным путем.
— Рождение двойни или больше возможно только путем кесарева сечения?
— Вовсе нет, каждая вторая двойня рождается сегодня без оперативного вмешательства. Как правило, операцию планируют, если имеет место ягодичное и поперечное предлежание плодов или же матка уже слаба и не может больше «держать» детей. В последнем варианте предпочтительно кесарево сечение, если вес детей не превышает 1800 г, так как они очень слабы и могут не выдержать естественных родов. Так же операция идет планово в случае каких-либо заболеваний матери: сердца, почек и так далее. Что касается оперативного вмешательства непосредственно в родах, то к нему прибегают при неожиданных осложнениях, например, когда один плод препятствует выходу другого.
— Говорят, что первым на свет появляется тот из близнецов, кто сильнее, так ли это?
— Это мифы. Одну из главных ролей в том, кто быстрее появится на свет, играет расположение плода. Хотя второму ребенку действительно может прийтись труднее потому, что, например, после того как первый ребенок покинул матку, она становится более просторной и второй малыш может занять положение, препятствующее естественным родам. А что касается сильных и слабых... Каждый близнец изначально «не дотягивает» до веса новорожденного одиночки в среднем 1000 г, а разница в весе между малышами из одной утробы может колебаться от 100 до 500 г.
Ситуация, когда женщина беременеет не одним, а одновременно несколькими будущими человечками не такое уж редкостное явление и встречается примерно в 0,7 – 1,5 % случаев от общего количества беременностей. Следует выделить, что беременность двойней составляет 99% из общего числа многоплодных беременностей и 1% это беременность тройней. Хотя не исключается и четверня, пятерня.
Врачи считают, что максимальное количество плодов, которое может выносить женщины без угрозы собственному здоровью и здоровью детей – 6. Интересен такой факт, что большее число многоплодных беременностей отмечается на африканском континенте, тогда как в Китае и Японии случаи рождения двойни/тройни редки.
Беременность двойней, тройней…
Многоплодной беременностью называют такую, когда в плодовместилище женщины одновременно развиваются и растут несколько плодов. Классифицируют многоплодную беременность по нескольким факторам. В зависимости от числа плодов выделяют беременность двойней, тройней, четверней и так далее. Имеет значение и количество оплодотворенных яйцеклеток, то есть многоплодная беременность возможна однойцевая и двуяйцевая.
Разнояйцевая двойня встречается чаще и частота ее составляет 70%. Механизм возникновения разнояйцевой двойни сводится к тому, что в яичнике или яичниках одновременно вызревает 2 яйцеклетки, которые могут встретиться со сперматозоидами как во время одного полового акта, так и результате двух соитий, при условии, что срок между ними не более 7 дней.
Оплодотворение двух яйцеклеток возможно сперматозоидами как одного партнера, так и (не такая уж редкость) двумя мужчинами. Наглядный пример подобного оплодотворения фильм «Кукушка». Если однояйцевые близнецы имеют совершенно одинаковый набор генов и похожи как две капельки воды, то сходство разнояйцевых детей лишь общее, как между братьями и сестрами, появившихся на свет в разное время.
Однояйцевые близнецы всегда одного пола, тогда как разнояйцевые дети бывают разнополыми. При разнояйцевой многоплодной беременности каждый плод имеет свою персональную плаценту и амнион, поэтому такая беременность называется бихориальной биамниотической. В случае однояйцевой беременности яйцеклетка делится на несколько уже после оплодотворения. В зависимости от временного отрезка, когда яйцеклетка разделяется, выделяют:
- бихориальную биамниотическую однояйцевую двойню (разделение произошло на стадии продвижения оплодотворенной яйцеклетки по трубе к матке – первые 3 суток);
- монохориальную биамниотическую однояйцевую двойню (деление совершилось в течение 3 – 8 суток после зачатия, при этом формируется 2 эмбриона, каждый в собственном амнионе, но с общим хорионом/плацентой);
- монохориальную моноамниотическую двойню (деление яйцеклетки в период 8 – 13 суток после оплодотворения, при этом зародыши имеют общий хорион и находятся в общем плодном пузыре);
- сиамские или сросшиеся близнецы, когда деление произошло позднее 13 суток (такие близнецы могут срастись копчиками, поясничными отделами позвоночника, грудными клетками или костями черепа).
Прогноз беременности/родов наиболее неблагоприятный в случае монохориальной моноамниотической двойни.
Почему возникает многоплодная беременность?
Известно много факторов, которые предрасполагают к зачатию двоен:
Наследственность
Этот фактор считается самым неоспоримым. Если у супругов в родстве имелись близнецы, то вероятность беременности несколькими плодами возрастает в несколько раз. Причем замечено, что беременность двойней передается через поколение.
Возраст женщины
Отмечено, что чем больше лет женщине, тем выше у нее шансы забеременеть двойней или тройней. Этим возрастным рубежом является 35-летие, то есть накануне пременопаузы и наступления климакса не все менструальные циклы протекают с овуляцией. В свою очередь, ановуляторные циклы чередуются с овуляторными, когда происходит всплеск гормонов, происходит мощная стимуляция овуляции, в результате чего созревает 2 и свыше яйцеклеток одновременно.
Стимуляция овуляции
При назначении лечения бесплодия, как правило, используют гормональные препараты, стимулирующие созревание фолликулов (кломифен или гонадотропин). Под действием этих лекарств одновременно может созревать сразу несколько фолликулов.
Гормональная контрацепция
Нередко многоплодная беременность обусловлена приемом комбинированных оральных контрацептивов. После отмены препарата «спящие» яичники активизируются и начинают бурно синтезировать собственные гормоны, что приводит к созреванию нескольких яйцеклеток. Такую ситуацию называют ребаунд-эффектом.
Экстракорпоральное оплодотворение
Развитие репродуктивных технологий, в частности ЭКО, является одной из причин многоплодной беременности. Суть заключается в том, что после «зачатия в пробирке» выращивается несколько подросших яйцеклеток, которые в количестве до 4-х штук подсаживаются к матери. Если в 80-ые годы процент многоплодных беременностей после использования вспомогательных репродуктивных технологий достигал 30, то на сегодняшний момент оно равно 50%.
Паритет
Чаще всего многоплодная беременность случается у повторнобеременных женщин. Причем отмечено, что чем большое количество родов имеется в анамнезе, тем выше шансы женщины стать мамой двойняшек или тройняшек.
Чем отличается многоплодная беременность от одноплодной?
Признаки беременности двойней
Признаки появляются уже с самых первых дней, и на их основании женщина может заподозрить, что в ее утробе развивается не единственный малыш, а двое. Так, начальные признаки беременности, такие как:
- обострение обоняния, непереносимость определенных запахов
- появление более выраженного нагрубания молочных желез
- раннее возникновение пигментных пятен на лице настораживает женщину, и она торопится сделать тест на беременность.
И здесь ее подстерегает определенный сюрприз – тест-полоска очень выраженная и жирная. Описанные симптомы объясняются увеличением ХГЧ в два раза, что и увеличивает интенсивность начальных признаков и яркость тест-полоски.
- Токсикоз
Кроме того, при беременности двойней ранний токсикоз начинается гораздо раньше, чем при обычной беременности, длится тяжелее и дольше, до 16 – 17 недель. И для этого факта имеется основание. Главным виновником токсикоза является плод, а если их несколько, соответственно, и признаки токсикоза будут интенсивнее. Если во время вынашивания одного плода женщину может лишь беспокоить изжога и тошнота, то при беременности двойней неприятные ощущения выражаются в рвоте, повышенном слюноотделении, чрезмерной утомляемости и сонливости. Редкой будущей матери удается избежать проявлений раннего токсикоза, что тоже отличает беременность двойней от беременности одним плодом.
Живот при беременности двойней
Живот начинает увеличиваться раньше, так к 12 неделям матка при одноплодной беременности лишь слегка выступает над лоном, а если плодов несколько, то может почти достигать пупка. Соответственно и шевеление плодов женщина начинает ощущать раньше, во-первых, из-за тесноты малышей, а во-вторых, из-за перерастянутости и истончения стенок матки.
Вес при беременности двойней
Отдельного внимания заслуживает и вес при многоплодной беременности. Прибавка массы тела у женщины, беременной двойней более значительная и быстро увеличивается, начиная с первых недель.
Диагностика пороков плода
Еще одной особенностью беременности двойней является результат «тройного теста» — диагностика врожденных уродств пороков развития малыша. Данные анализа непоказательны, так как альфа-фетопротеин, хорионический гонадотропин и плацентарный лактоген синтезируются в большем количестве, чем во время беременности одним плодом, поэтому результаты могут быть ложноположительными.
Отеки, одышка
Гестоз
Гестозы при беременности несколькими плодами диагностируются почти в половине процентов случаев, причем они развиваются раньше и проявляются тяжелее. С одной стороны это связано с возрастанием ОЦК и усилением клубочковой фильтрации в почках, что вызывает повышение артериального давления, отеки и протеинурию, с другой стороны, возникновение гестозов провоцируют хронические заболевания матери, которые, как было сказано, обостряются в 100% случаев.
Анемия
Кроме того, за счет разведения крови (увеличения объема плазмы) снижаются гемоглобин и эритроциты – явление обычное и носит название физиологической анемии при беременности. Однако по мере возрастания срока беременности эритиропоэз набирает интенсивность, что ведет к истощению депо железа в организме женщины и запускает механизм железодефицитной анемии.
Запоры
Перерастянутая матка сдавливает кишечник, поэтому при беременности двойней женщины нередко страдают запорами, и оказывает давление на мочевыводящие пути, что служит причиной частого развития гестационного пиелонефрита.
Ведение беременности двойней
Женщины, вынашивающие двойню, входят в группу высокого риска и требуют тщательного наблюдения весь период ожидания детей. Так, посещения женской консультации таким беременным назначают чаще, чем при обычной беременности, каждые 14 дней до 28 недель, а затем каждые 7 – 10 дней. Кроме того, декретный отпуск выдается в не положенные 30 недель беременности, а в 28 недель, а больничный лист в общей сложности продолжается 160 дней.
Особое внимание таким беременным стоит уделить питанию. Если прибавка веса при беременности одним плодом в целом составляет 9 – 13 кг, то при беременности двойней она может достигать 20 кг. Соответственно, увеличивается и суточная калорийность рациона (до 4000 – 4500 ккалорий).
Учитывая повышенные запросы в минеральных веществах и витаминах, поэтому витаминные и минеральные комплексы рекомендуется начинать принимать уже с момента подтверждения факта многоплодной беременности.
Фолиевую кислоту, которую назначают в первые 12 недель беременности (см. ) для предотвращения пороков развития головного и спинного мозга по 0,4 мг/сутки, беременным двойней назначают по 1мг/день. Также проводится профилактика анемии путем назначения железосодержащих препаратов с 15 – 20 недель по 80 – 100 мг в день.
Осложнения
Помимо перечисленных особенностей и осложнений многоплодной беременности, беременность двойней имеет и специфические осложнения:
- феномен отмирания одного из эмбрионов или анэмбриония (встречается данное явления в 15 – 20% случаев, а причины точно не установлены, плодное яйцо прекращает развивать и либо подвергается редукции – рассасыванию или находится в матке вплоть до родов);
- синдром фето-фетальной гемотрансфузии (СФФГ) – наличие анастомозов между фетоплацентарными системами обоих плодов (встречается у монозиготной монохориальной двойни), происходит перераспределение крови, и одному плоду достается ее больше, а другому меньше, причем страдают оба плода;
- сращение детей – сиамские близнецы;
- антенатальная гибель одного малыша;
- врожденные «уродства» у одного из близнецов;
- хромосомное заболевание у одного из детей;
- обратная артериальная перфузия.
Пример из практики : У меня на учете состояла повторнобеременная женщина 30 лет. У нее была вторая, желанная беременность, но, к счастью или сожалению, двойней. Что интересно, предыдущие роды у пациентки закончились кесаревым сечением, поэтому она автоматически попадала в группу повышенного риска и на плановую операцию. При постановке на учет женщина предполагала, что срок у нее небольшой, в соответствии с менструацией 10 – 11 недель. Но при первом же гинекологическом осмотре я заподозрила «неладное» и отправила пациентку на УЗИ (матка была увеличена до 15- 16 недель). К нашей общей радости, двойня подтвердилась, в последующем беременность протекала хорошо. Однако в сроке 22 недель, женщина пренебрегла рекомендациями и потаскала мешки с картошкой, что и закончилось весьма плачевно: выкидышем в позднем сроке. Но через пару лет та же самая пациентка беременеет вновь и ситуация повторяется: двойня. Опять мы с коллегой чуть ли не пылинки с нее сдуваем, но в 22 – 23 недели ей захотелось попутешествовать (поехала к мужу на поезде, который находился в длительной командировке), презрев наши советы и предостережения. И, конечно, ситуация повторилась (но уже в другой больнице). Итог неутешительный: отягощенный акушерский анамнез, рубец на матке, .
Двойня после ЭКО
Многие бездетные пары прибегают к попытке ЭКО. Суть экстракорпорального оплодотворения заключается в изъятии созревших яйцеклеток у женщины, оплодотворение их «in vitro», как говорится, в пробирке, а затем введение оплодотворенных яйцеклеток в маточную полость. На сегодняшний день допускается введение от одной до четырех яйцеклеток (в зависимости от качества и количества полученных в пробирке оплодотворенных яйцеклеток).
Поэтому процент многоплодных беременностей после ЭКО достигает 70 – 80. Многоплодная беременность и так является серьезным испытанием для женщины, а наступившая после использования вспомогательных репродуктивных технологий чревата множественными осложнениями в виду выраженных нарушений в репродуктивной системе и наличия экстрагенитальных заболеваний и требует тщательнейшее наблюдение и контроля динамики анализов.
- В первом триместре важно регулярно исследовать гормональный уровень организма женщины, особенно показатели ХГЧ и эстрадиола.
- Во втором/третьем триместрах беременность двойней, наступившая после ЭКО угрожаема по возникновению истмико-цервикальной недостаточности, а также прерыванию. Поэтому при беременности более чем двумя плодами, женщине производят редукцию «лишних» эмбрионов.
Редукцию (удаление) оптимально производить на сроках 9 – 11 недель беременности. Существует 3 способа редукции: трансцервикальный, трансвагинальный и трансабдоминальный. Наиболее безопасной считается трансабдоминальная редукция, когда под контролем ультразвукового мониторинга иглой, введенной в матку, проколов переднюю брюшную стенку, прокалывают эмбрион.
Пример из практики: Молодая женщина, 28 лет, после безуспешных попыток забеременеть и прохождения нескольких курсов лечения, прибегла к методу ЭКО. В результате у нее случилась долгожданная беременность двумя плодами. До 22 недель беременность протекала замечательно, без осложнений, характерных не только для многоплодной, но и для одноплодной беременности. Женщина строго следовала врачебным рекомендациям, принимала необходимые препараты и регулярно посещала женскую консультацию. Но на сроке 22 недель пациентка поступила в стационар с излившимися водами и выраженным наружным кровотечением. Понятно, что беременность сохранить не удалось.
Диагностика беременности двойней
Как определить беременность двойней?
- Заподозрить многоплодную беременность врач может уже при первом проведении гинекологического осмотра. При этом пальпируется мягкая матка, размеры которой не совпадает со сроком задержки менструации. Но первичный осмотр, сбор анамнеза и жалоб позволяет лишь сделать предположительный диагноз. Не исключено, что большие размеры матки связаны с наличием миоматозных узлов.
- Достоверно подтверждает диагноз лишь УЗИ, во время которого определяется наличие двух и больше эмбрионов.
- Определение уровня ХГЧ в малых сроках беременности является косвенным подтверждением многоплодной беременности, так возрастание показателей ХГЧ возможно и при трофобластических заболеваниях ().
- Дальнейшее проведение УЗИ в положенные сроки (22 – 24 и в 32 – 34 недели) позволяет не только определить количество плодов и амниотической жидкости, но и выявить признаки отставания в развитии одного из малышей или обоих, аномалии развития, тип плацентации (моно- или дихориальный), локализацию плацент/плаценты, наличие перегородки (один или два амниона), положение /предлежание плодов. Кроме того, УЗИ позволяет выявить сращение между близнецами и помогает определиться с тактикой родоразрешения.
Роды, осложнения, показания к абдоминальному родоразрешению
Женщины, беременные не одним плодом, редко дохаживают до срока.
- пациентки, вынашивающие двойню, чаще рожают в сроке 36 недель
- при наличии тройни роды случаются в 33 – 34 недели
- с четверней роды начинаются на 31 – 32 неделях
Поэтому все женщины, ожидающие более одного ребенка, госпитализируются в стационар как минимум, за 14 дней до ожидаемых родов. Дети, которые родились в результате многоплодной беременности, зачастую недоношенные и требуют реанимации. Однако замечено, что созревание легких у близнецов происходит раньше, что отличает их от , родившихся при одноплодной беременности, поэтому они лучше адаптируются и могут самостоятельно дышать.
Тактика ведения родов зависит от различных факторов. Ведущую роль играют положение и предлежание малышей, особенно первого. Также определяется наличие/отсутствие вод и внутриутробной гипоксии малышей, регулярность и интенсивность схваток, экстрагенитальные и гинекологические заболевания, возраст женщины.
В самостоятельные роды пускают женщин, если первый или оба плода предлежат головками, состояние детей и матери удовлетворительное, а родовая деятельность регулярная.
Показания к оперативному родоразрешению, в первую очередь определяются положением и предлежанием малышей, так, при предлежании тазовым концом первого и предлежании головкой второго целесообразно родоразрешить женщину абдоминальным путем для предотвращения грозного осложнения – коллизии плодов (сцепление головками). Также кесарево сечение производится при поперечном положении плодов/плода, при предлежании тазовым концом обоих плодов, при внутриутробной гипоксии одного/обоих детей, аномалиях родовой деятельности, и в случае имеющегося рубца на матке. Если установлено многоводие, тяжелый гестоз, крупные малыши и при наличии более двух близнецов также показано оперативное родоразрешение. Сложности в родах возникают в случае моноамниотической монохориальной двойни. У таких детей часто наблюдается обвитие пуповиной и перекрут их, поэтому такую беременность целесообразно родоразрешить посредством операции кесарева сечения.
Послеродовые и возникшие в родах осложнения:
- аномалии родовой деятельности;
- гипоксия одного/обоих близнецов;
- , особенно второго плода (резкое снижение внутриматочного давления после появления на свет первого ребенка);
- гибель детей в родах и после рождения (высокие показатели перинатальной смертности);
- высокий риск кровотечения при отделении последа и в раннем послеродовом периоде.
Пример из практики : В родильное отделение поступила первородящая женщина 20 лет с жалобами на схватки и излитие околоплодных вод. Женщина нигде не наблюдалась раньше, и, соответственно, ни разу не была на УЗИ. Предполагаемый срок беременности 32 недели. При наружном акушерском обследовании я пропальпировала только одну(!) крупную и кучу мелких частей плодов. С трудом, но выявила 2 разных места, где прослушивались сердцебиения плодов. При проведении внутреннего исследования установлено: плодный пузырь отсутствует, открытие маточного зева 7 – 8 см, предлежат ножки. Женщину на каталке перевели на родовый стол, к столу я встала сама (на кесарево не успеваем). А дальше начался кошмар. Мало того, что роды первые, преждевременные, двойней и первый плод в ножном предлежании, так и роженица вела себя просто безобразно. Пыталась слезть со стола, тянулась руками к промежности, пытаясь затолкать ребенка обратно (акушерка с санитаркой еле удерживали женщину), лягала ногами всё и вся, кто попадал в радиус досягаемости. С огромным трудом, но наконец-то мы родили первого малыша. Ребенок был очень плох и не дышал. После проведенного внутреннего исследования я вскрыла плодный пузырь и выявила очередной сюрприз – второй ребенок тоже идет ножками. Поворот плода я никогда не делала, и даже не видела, как это делается, поэтому кошмар повторился вновь. Родили и второго ребенка, тоже тяжелого, но лучше, чем первого. После отхождения последа я со словами: «Сегодня ты чуть не убила своих детей», я вышла из родовой (меня сменила коллега). Но хорошо, что все хорошо кончается. После 5 суток нахождения в родильном отделении женщина была с детьми была переведена в детское, откуда многодетная семья выписалась в удовлетворительном состоянии.
Врач акушер-гинеколог Анна Созинова
Здравствуйте, дорогие читатели! Сегодня я попробую коснуться сложной и довольно болезненной для многих темы — ЭКО. Для кого-то оно стало благословением, для кого-то — разочарованием. Часто при ЭКО шансы забеременеть несколькими детьми гораздо больше, чем при обычном оплодотворении. Так ли это, попробуем разобраться!
Что означает термин «ЭКО»
Само слово — «экстракорпоральное оплодотворение». С «оплодотворением» все понятно, а слова"extra" («вне») и «corpus» («тело») взяты из латыни. Синоним ЭКО — «оплодотворение в пробирке» — содержится в англоязычном аналоге названия — IVF (in vitro fertilization). А по сути — это медицинская процедура, воссоздающая в лабораторных условиях естественный процесс зачатия.
 Ученые и за рубежом, и у нас, разрабатывали этот способ, начиная с середины ХХ века, и множество пар уже решили таким образом свою проблему. Однако, нет стопроцентной гарантии для каждого, что данное лечение будет успешным. Статистика показывает, что беременность наступает у одной из трех женщин, и завершается успешными родами — у одной из четырех.
Ученые и за рубежом, и у нас, разрабатывали этот способ, начиная с середины ХХ века, и множество пар уже решили таким образом свою проблему. Однако, нет стопроцентной гарантии для каждого, что данное лечение будет успешным. Статистика показывает, что беременность наступает у одной из трех женщин, и завершается успешными родами — у одной из четырех.
Желание стать родителями и волнение по поводу успешности искусственного оплодотворения часто вступают в борьбу. Также пугает стоимость процедуры и этические аспекты — ведь зачатие, все-таки, происходит вне мамы, а в некоторых случаях приходится прибегать к помощи суррогатной матери или использовать донорскую сперму.
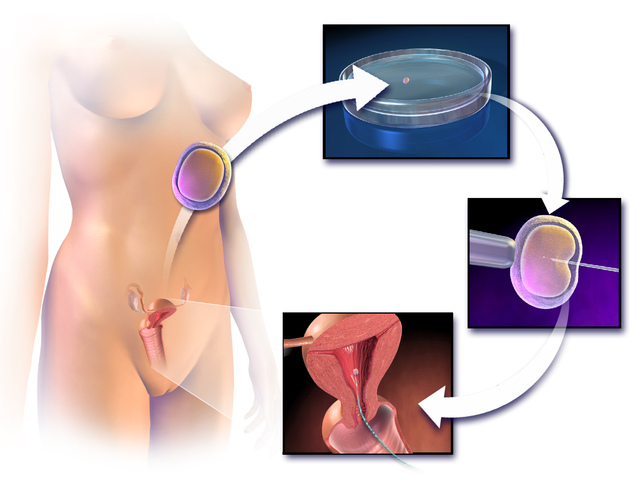
Как проводится процедура ЭКО
Процедура искусственного оплодотворения состоит из нескольких этапов. Сначала необходимо получить яйцеклетки женщины, — на практике забирают фолликулы яичника (ооциты), а затем из них, уже в лаборатории, добывают яйцеклетки.
Для того, чтобы в организме будущей мамы созрело несколько яйцеклеток, а не одна, как при обычном менструальном цикле, женщина предварительно проходит курс гормональной терапии.
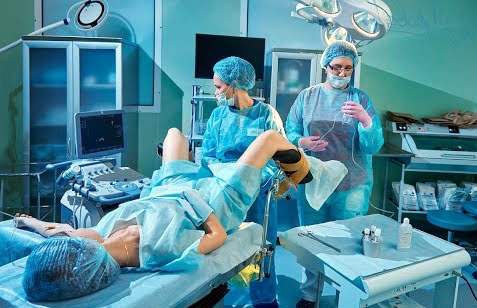
Уколы или таблетки назначают на срок от семи до двадцати дней, а затем осуществляют пункцию ооцитов. Это единственная часть процесса, которая может быть неприятной, болезненной, и потому осуществляется под анестезией, как правило, общей.
В день, когда берутся яйцеклетки у женщины, мужчина сдает сперму (естественным способом, или с помощью хирургического вмешательства). Иногда сперма берется заранее и хранится в замороженном виде до нужного дня. Когда оба компонента готовы, их соединяют.
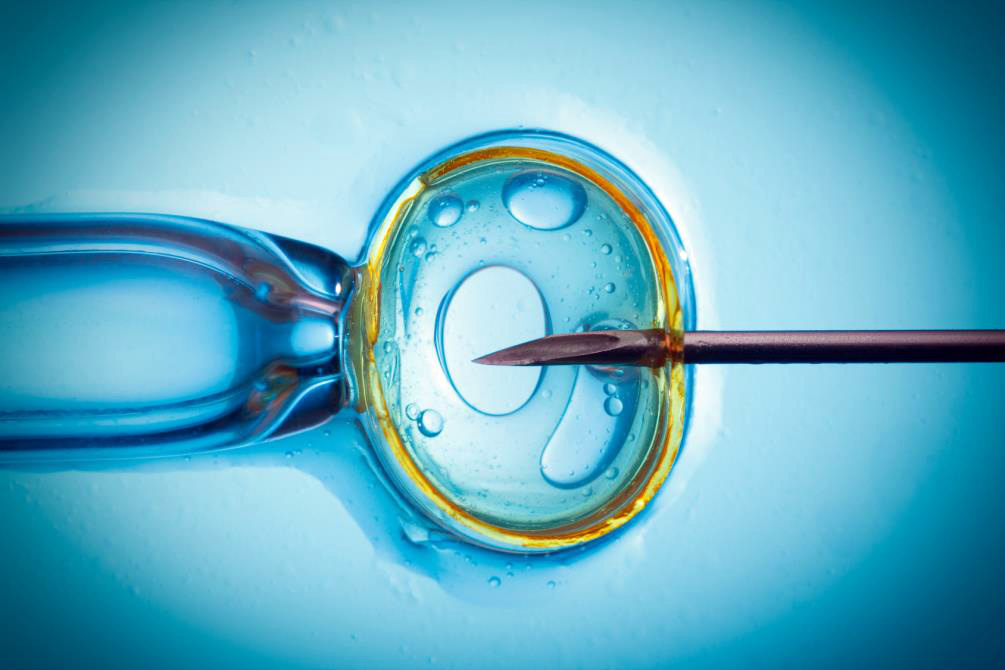
Это таинство зачатия под микроскопом и пристальным взглядом врачей! Тут есть еще один термин, часто встречающийся в связке с «ЭКО» — ИКСИ (интрацитоплазматическая инъекция сперматозоидов). За длинным названием — один из двух методов соединения яйцеклеток и сперматозоидов.
Первый — более простой — инсеминация: в условную «пробирку» добавляют много-много сперматозоидов и они сами оплодотворяют находящиеся там в специальной среде яйцеклетки. Если же качество спермы смущает специалистов, сперматозоид вводится целенаправленно, микрохирургическим способом. Это и есть ИКСИ.
 Яйцеклетка, оплодотворенная сперматозоидом, получает статус эмбриона. Она хранится еще несколько дней в инкубаторе со специальной средой и температурой, и за это время число клеток в эмбрионе растет в геометрической прогрессии.
Яйцеклетка, оплодотворенная сперматозоидом, получает статус эмбриона. Она хранится еще несколько дней в инкубаторе со специальной средой и температурой, и за это время число клеток в эмбрионе растет в геометрической прогрессии.
Также на этом этапе, возможно провести диагностику на предмет патологий (хромосомных и генетических) будущего плода. Затем производится пересадка эмбриона в матку матери.
В отличие от забора фолликул, процесс «подсаживания» осуществляется быстро и не требует анестезии. Все, далее процесс возникновения беременности и ее течение не отличаются от обычных. Через две-три недели можно сделать тест на беременность или УЗИ, и понять, удалось ли зачатие в пробирке. Как и в случае с естественным зачатием, гарантий того, что чудо случилось с первого раза, нет.
 Количество возможных новых попыток определяется вместе с врачом, так как оно будет зависеть от состояния здоровья женщины, а перерыв между попытками — от того, как быстро восстановится ее гормональный баланс (в среднем, от полугода на восстановление). При этом есть возможность сохранить (подвергнуть криоконсервации) полученные эмбрионы, и использовать их для будущих «подсадок».
Количество возможных новых попыток определяется вместе с врачом, так как оно будет зависеть от состояния здоровья женщины, а перерыв между попытками — от того, как быстро восстановится ее гормональный баланс (в среднем, от полугода на восстановление). При этом есть возможность сохранить (подвергнуть криоконсервации) полученные эмбрионы, и использовать их для будущих «подсадок».
Если поговорить с мамами, проходившими через ЭКО, можно услышать множество историй терпения, выдержки, целеустремленности и жертвенности. Подготовка к оплодотворению с помощь гормонов оказывает на организм женщины сильное воздействие, и не для всех это легко.
Стоимость лечения также ощутима, и не все желающие могут позволить себе несколько попыток. Те, кто прошел этот путь, оглядываются на перенесенные трудности с легким сердцем, но можно только попытаться представить себе, как тяжело попробовать все — и не добиться желаемого результата!
Вероятность двойни при проведении ЭКО
При искусственном оплодотворении в матку переносят несколько эмбрионов (по стандартам Российского здравоохранения — два). Это делается для того, чтобы увеличить шансы на успешное зачатие. Но все же понимают, что происходит в случае, если приживается не один, а несколько эмбрионов? Правильно! Появляются на свет несколько детей!
В медицинской практике есть случаи и разнояйцевых, и однояйцевых (монозиготных) близнецов при зачатии в пробирке. Наука на вид близнецов повлиять никак не может — этот выбор остается в руках природы.
Процент вероятности на рождение двойни (а то и большего количества малышей) при ЭКО зачастую пугает родителей, не готовых к такому «двойному» счастью. Если через ЭКО вы должны, но не готовы стать многодетными родителями (или здоровье будущей мамы не позволяет выносит двойню и более того), вам могут сделать редукцию — удаление одного из эмбрионов.
Это необходимо в случае, если есть медицинские противопоказания для вынашивания всех малышей: риск для здоровья беременной, детей, или у одного из детей определилась патология, несовместимая с жизнью. Предлагает в таком случае врач, а решение, наверное, одно из самых тяжелых, принимают родители.
 Редукция — спорный пункт в том, какими возможностями сегодня обладает наука, вызывает самое большое неприятие у представителей церковных конфессий. Ведь решать, кому жить, а кому нет, человек по определению не вправе.
Редукция — спорный пункт в том, какими возможностями сегодня обладает наука, вызывает самое большое неприятие у представителей церковных конфессий. Ведь решать, кому жить, а кому нет, человек по определению не вправе.
Я воздержусь от эмоциональных комментариев, только замечу: редукция — это не следствие ЭКО, как такового, а один из вариантов развития событий, с которым сталкиваются при многоплодной беременности. Не надо бояться и расстраиваться заранее, но нужно понимать, что, возможно, придется делать выбор. И постараться быть готовым к нему.
Беременность после ЭКО — если у вас будет двойня
По большому счету, не важно, было оплодотворение искусственным, или нет. Риски связаны не с методом оплодотворения, а со спецификой самой беременности и состоянием здоровья будущей мамы. Конечно, беременность двойней имеет свои, зачастую непростые, особенности.
Тревожные факторы — это возможность разницы в перинатальном развития близнецов, смерть одного из них и осложнения для оставшегося, большая вероятность недоношенности, а также сам процесс родов, когда дети появляются один за другим. Грамотные современные врачи знают, как выносить двойню после ЭКО, как мониторить состояние беременной, какими препаратами поддерживать ее силы и физическое состояние.
 Возможно, придется существенно ограничить физические нагрузки, отказаться от йоги или раньше выйти в декрет, один или несколько раз лечь на сохранение, и на финальных сроках вам могут порекомендовать кесарево сечение, чтобы избежать травматичных родов.
Возможно, придется существенно ограничить физические нагрузки, отказаться от йоги или раньше выйти в декрет, один или несколько раз лечь на сохранение, и на финальных сроках вам могут порекомендовать кесарево сечение, чтобы избежать травматичных родов.
Не стоит волноваться о том, что ваше состояние проверяют намного тщательнее, чем при обычной беременности. К примеру, и зачавшие в пробирке, и будущие мамы нескольких младенцев сдают анализ крови на ХГЧ на порядок чаще, чем их «обычные» коллеги. Этот гормон, по определению, — главный помощник врачей в контроле за беременностью: он активно растет до 11 недели, затем замедляется, и продолжает рост, начиная с 22-ой.
У мам, прошедших ЭКО, уровень ХГЧ выше нормы за счет подготовительной гормональной терапии. А у мам близнецов — потому, что детей несколько. Так что нужно узнать нормы роста гормона беременных, а затем, если вы ждете двойню — умножить на два!
Самое главное — не забывайте, что на два умножится и счастье, связанное с появлением ребенка. А в случае, если двойня рождается через ЭКО — это вообще состояние, близкое к эйфории. Ведь желание стать родителями, надежда, упорство и вера действуют заодно с природой, и, в результате, побеждают страх, отчаянье и бесплодие с двойным результатом!
Всем красивых и здоровеньких малышей! Пишите, оставляйте отзывы, комментируйте и будьте счастливы!
С одним ребенком убрали все к 16 неделе. Сейчас я с двойней на 16, два утрика на ночь, вводить уже сложно, начала глотать. Я в Германии, тут не любят лишних лекарств, выделений у меня никогда ттт не было. Но даже моя врач не рекомендует отменять, хотя высказывается что организм должен уже достаточно своего прогестерона выделять.
я пила до 34 недель, в 20 недель отменила 2 шт по 200 (пила 2 по 200) через неделю шейка укоротилась, может совпадение, мы точно этого никогда не узнаем, вернула утрик обратно. Врачи кто что говорили, кто говорил пей, кто говорил фигня, я пила, решила, что хуже не будет.
у меня было 800 утрика. с 12 недели начала убирать каждые 4 дня по 100. К 18 неделям полностью свернула.
Начали убирать по одной с 9 недель(было 6 капсул) и раз в неделю убирали так.Получается до 14 недель Суть боя - не в схватке как таковой, а в том, достигнута ли цель.
При двойни после ЭКО начала отмену по 1 капсуле в 17 недель из вечерней дозы.На утро начало сильно кровить.Пришлось вернуть эту капсулу и проколоть 3 дня прогестерон в уколах.Врач сказала что реакция на отмену.Это при том что после переноса я самовольно добавила себе утрика,вместо назначенного 600 принимала 1000,очень боялась потерять беременность(был такой опыт в 27 недель).В результате полностью отменила в 32 недели.Родила в 36.5 ЭКС по причине гестоза,была густая кровь видимо из-за больших доз гормонов,но шейка держала намертво
О проекте
Мы в соцсетях
Контакты
Эко беременность двойней
После процедуры ЭКО, беременность двойней не редкость – это каждый третий случай. Нет ничего удивительного, ведь в женскую матку одновременно помещают несколько эмбрионов. В семье двойная радость, но и вынашивать двоих не так легко, нужно быть более внимательной к собственному здоровью.
Беременность с помощью ЭКО
Беременность, наступлению которой помогло экстракорпоральное оплодотворение. которую чаще называют ЭКО, для многих женщин радость и последняя надежда стать мамой. При ЭКО яйцеклетки оплодотворяю в пробирке, после чего эмбрионы некоторое время живут и растут в ней. Затем несколько эмбрионов переносят в матку, где они приживаются и, как следствие, наступает беременность.
Не стоит скрывать, что не все беременности заканчиваются родами. У женщины может произойти выкидыш, или беременность замрёт - это происходит на ранних сроках, в течение первого триместра, у трети всех беременностей после ЭКО.
Причины, приводящие к этим печальным последствиям следующие:
- нарушения материнского гормонального фона; возраст женщины;
- наличие заболеваний хронического характера – цитомегаловируса, вируса простого герпеса, микоплазмоз и другие;
- ошибки в ведении беременности лечащим врачом;
- генетические нарушения развития эмбриона;
- иммунный конфликт;
- в половых клетках обоих супругов есть хромосомные изменения;
- антифосфолипидный синдром;
- повышенный уровень наличия антител;
- пониженный уровень экстрогенов;
- неразвитая функция жёлтого тела.
Прерваться ЭКО беременность двойней может и в течение второго и третьего триместров. Причины для этого следующие:
- возникшие внутриутробные инфекции;
- многоплодие;
- плацентарная недостаточность.
Если женщина беременна двойней, то, чтобы по возможности исключить риски выкидыша, она с начала беременности должна находиться под наблюдением врача, корректирующего все негативные изменения.
Ведение беременности
При беременности двойней посредством ЭКО, обязательно в течение первых двенадцати недель проводить регулярный забор крови для определения прогестерона, экстрадиола, ХГЧ и, при необходимости, проведение гормональной коррекции.
На более поздних сроках, в 16-19 недель, обязательно проводится допплерометрическое исследование кровотока. Это помогает выявлению плацентарной недостаточности и гестоза.
Не исключено, что женщине с двойней после ЭКО потребуется госпитализация и проведение специальных интенсивных мероприятий, исключающих начало преждевременных родов. Если женщина беременна двойней, то риск раннего рождения малышей очень велик. Ранние роды могут привести к таким неприятным последствиям, как развитие неврологических болезней.
Роды двойняшек после ЭКО
- женщина, готовящаяся рожать, старше тридцати лет;
- срок бесплодия больше пяти лет;
- диагностирована плацентарная недостаточность и гестоз;
- длительное время беременность была на грани прерывания.
Двойняшки после ЭКО и врождённые патологии
Хорошая новость – процент врождённых патологий у малышей, зачатых с помощью ЭКО, не превышает процента изменений у детей, зачатие которых произошло естественным путём. Риск возникновения генетических патологий есть всегда, но он не зависит от способа, каким произошло зарождения новой жизни. Чтобы уменьшить риск врождённых патологий, рекомендуется проведение преимплантационной генетической диагностики.
Резюме
Проведение методики ЭКО, беременность двойней – столько волнующих событий. Это счастье, двойное счастье, вам так повезло. Удачи.
Информация
Признаки беременности после ЭКО до ХГЧ
Удачное завершение процедуры ЭКО для всех родителей – настоящее событие, поскольку наконец-то исполнится их заветная мечта, к которой они так долго шли. Прохождение процедуры экстракорпорального оплодотворения – не самая легкая процедура, поэтому семейные пары должны быть готовы к ней морально и физически.
Первые признаки беременности после ЭКО начинают проявляться после того, как в кровь женщины поступает хорионический гонадотропин человека. Для точного выявления беременности после процедуры ЭКО обязательно проводят анализ на установление количества содержащегося в крови гонадотропина.
ХГЧ после ЭКО может повышаться до 20 недели беременности.
Кроме того, по большому количеству содержания хорионического гонадотропина врачи могут предположить о том, что наступила многоплодная беременность . А ведь успешная процедура ЭКО чаще всего приводит к развитию двойни, поэтому семейные пары готовятся к этому. К сожалению, первый триместр беременности связан с высоким риском ее прерывания, поэтому врачи часто назначают проведение УЗИ с целью определения угрозы для растущего эмбриона.
Вы не должны терять голову от успешно поведенной процедуры ЭКО, поскольку в такие минуты женщина не уделяет своему здоровье должного внимания.
Имплантация эмбриона в матку – как наступает беременность
Эмбрион зарождается уже после того, как яйцеклетка смогла «пристыковаться» к стенкам матки. В этот момент начинается ее активный рост и дальнейшее развитие. Имплантация эмбриона после ЭКО происходит по истечении 7 дня с момента проведения самой процедуры. Подсаженные искусственным путем ооциты должны самостоятельно закрепиться на стенках матки.